第1回大阪腎泌尿器疾患研究財団主催
市民公開講座
前立腺の病気の話~としをとったら仕方がない?~
第二部 前立腺肥大症
1.前立腺肥大症の病態と診断
前立腺肥大症の病態(どんな病気)
大阪市立大学
鞍作 克之
【前立腺肥大症とはどんな病気?】
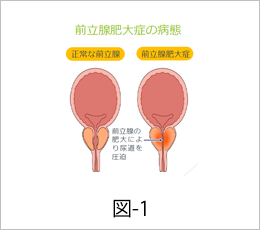
前立腺は膀胱のすぐ下方にあり、尿道を取り囲んでいる男性だけにある臓器です。このために、前立腺が肥大すると尿に関係する色々な症状が出現します(図-1)。前立腺のすぐ後ろには直腸があり、前立腺は肛門から指を入れることにより、触って診察することができます。また、前立腺は男性の生殖に必要な臓器でもあります。前立腺の中を精子(精液)の通り道である射精管が通っており、精子の貯蔵庫である精嚢腺から放出された精液が尿道と前立腺の中で合流します。前立腺から分泌される前立腺液は精液の成分となり、精子を栄養、保護する働きがあります。
正常な成人の前立腺の大きさはクルミぐらいとされています。前立腺は思春期以降に大きくなり、大人の大きさになります。これは二次性徴とともに男性ホルモン(テストステロン)が増えてくることが原因です。
壮年期以降に前立腺が肥大する原因は完全には分かっていません。しかし前立腺の肥大の原因として、加齢による男性ホルモンの変化が大きく関係しています。また、前立腺肥大症と肥満,高血圧,高血糖および脂質異常症との関連が最近報告されており、大豆などの野菜を多く取ることで、前立腺肥大症になりにくくなるという報告もあります。前立腺の肥大は年齢とともに進んで行くことが多いですが、程度は個人差があります。クルミの大きさをはるかに超えて、ニワトリの卵くらいの大きさになることもあります。
【前立腺肥大症の患者さんは多いの?】
前立腺肥大症の患者さんは年齢とともに増えていきます。60歳までに50%以上、80歳以上では90%近くの男性に前立腺の肥大が出現し、その4分の1に尿の症状が出現すると言われています 。
厚生労働省による患者調査に基づく前立腺肥大症の総患者数は、啓発活動が盛んに行われた1990年代後半から急激に増加し、2002年には39.8万人となっています。しかし、この調査は主傷病が前立腺肥大症であるものだけについて推計したもので、副傷病として前立腺肥大症をもつ患者さんは含まれていません。したがって、実際に治療を受けている患者数は、本調査の総患者数よりもはるかに多いと考えられます。
わが国では高齢化とともに、前立腺肥大症の患者さんは年々増えており、2030年には推定患者数が200万人以上になるとする予想もあります。
【前立腺肥大症の患者さんは多いの?】
前立腺肥大症は、1、良性前立腺腫大、2、膀胱出口部閉塞、3.下部尿路症状の3つの要素が複雑に関係しています。従来の考え方では、前立腺肥大症はこの3つの因子の全てを併せ持つ病気であると考えられていました。しかし、現在では、前立腺が肥大していなくても、下部尿路症状が起こるなど、必ずしも全ての因子を併せ持つ病気ではないとされています。
前立腺肥大症は、前立腺組織の中で前立腺細胞の数が増えることで、肥大を起こします。前立腺肥大の最初の発生部位は尿道周囲の移行領域と呼ばれる部位で、結節を形成して腺が増大し、大きく成熟した肥大結節へと進んでいきます。
前立腺肥大症により症状が出現する原因として、膀胱の出口が閉まること(閉塞)が重要です。この膀胱出口の閉塞には、機械的閉塞と機能的閉塞の2つが関与しています。機械的閉塞とは、肥大した前立腺腫によって尿道が圧迫されることです。前立腺が大きくなるほどその程度が強くなります。一方、前立腺腫に存在する平滑筋内のα1受容体は、前立腺の肥大によって増加します。 機能的閉塞は、その増加したα1受容体を通した前立腺平滑筋が収縮緊張することによって引き起こされ、前立腺の大きさにはあまり相関しません。
【前立腺肥大症にはどのような症状があるの?】
前立腺肥大症による尿の症状は様々ですが、大きく排尿症状(表-1)と蓄尿症状(膀胱に尿を貯めている時に感じる症状、表-2)、排尿後症状(表-3)の3つに分類されます。排尿症状は尿が出にくくなる症状で、具体的な症状として、尿勢低下、排尿遅延、尿線途絶、腹圧排尿、終末滴下があります。尿勢低下は尿の勢いが弱くなる症状で、若い頃に較べてチョロチョロとした勢いでしか尿が出ないことです。排尿遅延は尿が出始めるまでに時間がかかる症状で、便器の前で構えてもなかなか排尿が始まらないことです。尿線途絶は、尿をしている間に尿が何度も途切れてしまう症状です。腹圧排尿は、尿が出にくいためお腹に力を入れないと排尿できない症状です。終末滴下は尿のキレが悪く、尿の終わりに尿がポタポタ出る症状です。
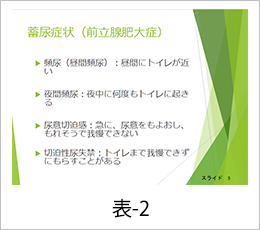
蓄尿症状は尿が貯めにくくなる症状であり、頻尿、夜間頻尿、尿意切迫感、切迫性尿失禁がこれに含まれます。頻尿(昼間頻尿)は昼間にトイレが近い症状です。尿をしてから2時間以内にもう一度しなくてはならないことや、朝起きてから寝るまで8回以上尿をする場合これに当てはまります。夜間頻尿は夜中に何度もトイレに起きる症状です。夜間頻尿のため充分に睡眠をとれないケースもあります。尿意切迫感は、急に尿がしたくなりトイレまで我慢するのが難しい症状です。突然起こる、抑えられないような強い尿意が特徴で、水の音を聞いただけで、尿意を感じるケースもあります。この尿意切迫感がひどくなり、トイレまで我慢できずに途中でもらしてしまう症状が、切迫性尿失禁です。
排尿後症状は、尿をした後に出現する症状であり、残尿感や排尿後尿滴下が代表的な症状です。残尿感は尿をした後に尿がまだ残っている感じがある症状であり、実際に尿が膀胱の中に残っているケースとあまり残っていないケースがあります。排尿後尿滴下は、尿を出し終えて、服を直した時やトイレを離れた後に尿が垂れる症状で、下着を濡らしてしまう場合もあります。
前立腺肥大症によって起こる症状は、いずれの症状も1つだけ出現することはまれで、排尿症状と蓄尿症状、排尿後症状の症状が幾つか重なり合って出現するケースも数多くみられます。
【前立腺肥大症を放っておくとどうなるの?】
前立腺肥大症を放っておくと、色々な病気(合併症)が起こる可能性があります。前立腺肥大症に伴う合併症として、尿閉、肉眼的血尿、膀胱結石、尿路感染症、腎後性腎不全が挙げられます(表-4)。
尿閉は尿がしたいのに出ない症状で、膀胱でたくさん尿が貯まっているのに尿意を感じても出せない症状です。この場合、カテーテルという細い管を尿道から入れて尿を出してあげる導尿という処置が緊急で必要です。
肉眼的血尿は、目に見えて赤い尿がでる症状です。前立腺が肥大することにより、前立腺から出血しやすくなり、血液と尿が混ざり血尿がでます。注意しなければいけないのは、肉眼的血尿の原因として、前立腺肥大症の他に、膀胱がんや腎臓がん、尿路結石などがあり、自己判断せず、泌尿器科の専門医を受診することが重要です。
膀胱結石は膀胱の中に石ができる合併症です。前立腺が肥大することにより、膀胱出口が閉まってしまい、機械的閉塞を起こします。このため膀胱の中に完全に出しきれない尿が残り(残尿)、膀胱内に石ができます。膀胱結石が大きくなると自力で、石をからだの外に出す事ができなくなります。その場合、石を細かく砕いて体外に出す手術が必要になります。
尿路感染症も前立腺の肥大により残尿が生じることが原因です。膀胱内に残った完全に出しきれない尿の中に、細菌が繁殖し、尿がにごり、熱がでることもあります。膀胱から尿道に細菌の感染が広がり、前立腺や精巣上体(副睾丸)に炎症が広がると高い熱が出ます。また細菌が、腎臓まで尿の流れを逆流して感染すれば、腎盂腎炎を起こし、腰の痛みと高い熱が出ます。
腎後性腎不全は腎臓のはたらきが低下する病気です。前立腺肥大症による膀胱の閉塞が長期間続くことにより起こります。多くの残尿が膀胱内に残ることにより、腎臓からの作られた尿の流れがとどこおり、両方の腎臓のはたらきが低下します。このため、むくみ(浮腫)や血圧の上昇が起こります。更に腎臓の働きが低下し、体から尿が出せない状態になると、だるさ、吐き気、食欲不振、呼吸困難などの尿毒症の症状がでる可能性があります。腎後性腎不全の状態になると命にかかわるケースもあり、体外に尿を逃がしてあげる処置を緊急でおこなう必要がある場合もあります。
前立腺肥大症の病態と診断(診察と検査)
大阪医科大学
木山 賢
前立腺肥大症の専門的診察は泌尿器科で行います。前立腺肥大症と診断し重症度を判定し治療法を決定するためいくつかの検査があります。
【症状質問表の記載】
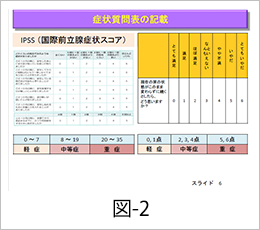
自覚症状の評価は症状質問表を用いて行います。国際前立腺症状スコアーは排尿症状、蓄尿症状、排尿後症状を評価します。7つの質問項目があり回答の点数を合計したもので前立腺肥大症の症状が軽症~中等症~重症かを判断します。QOLスコアーは前立腺肥大症による排尿症状が日常生活にどれくらい影響を与えているかを判断する指標です(図2)。他に過活動膀胱症状質問表(頻尿、尿意切迫感、切迫性尿失禁の程度を判断する質問表です。)、排尿日誌(排尿した時刻とその時の排尿量を24時間自分で記録するもので、排尿回数や1回の排尿量、また昼夜別の尿量、水分摂取量を正確に知ることができます。頻尿の原因を知る判断材料となります)などを使用し前立腺肥大症に伴う頻尿や尿意切迫症状を評価することもあります。
【直腸診】
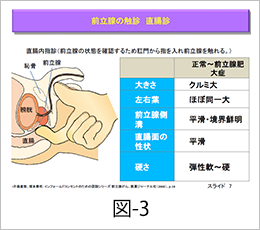
直腸内指診は前立腺の状態を確認するため肛門に指を入れる触診です。肥大の程度、癌や炎症の有無を確認します。前立腺の大きさはクルミ大、表面は平滑で境界は鮮明、硬さは弾性軟~硬であり触診による圧痛を伴わないのが正常です(図-3)。
【検尿】
尿検査によって血尿や尿路感染を伴っているか確認します。残尿を伴う重症の前立腺肥大症では慢性尿路感染を伴っている場合があります。尿の細菌検査が行われ抗菌剤が投与されることもあります。
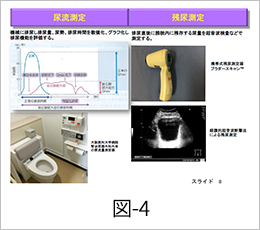
【尿流測定と残尿測定】
尿流測定検査では、実際に機械に排尿し排尿量、尿勢、排尿時間を数値化、グラフ化し排尿機能を評価します。尿流測定検査で得られた尿流曲線から最大尿流率と平均尿流率が自動的に算出されますが、最大尿流率は、20~30mL/sec、平均尿流率は15~20mL/secが正常とされています。前立腺肥大症による排尿障害があると、最大尿流率や平均尿流率が低下し尿勢の低下と判断されます。また排尿開始時間が遅れる遷延性排尿や、排尿時間の延長、尿線途絶が認められます。また尿流測定検査と同時に行われるのが残尿測定です。残尿測定は、排尿直後に膀胱内に残存する尿量を測定します。カテーテルで導尿し尿量を計測する方法や超音波検査などで測定する方法があります。排尿障害が進むと残尿量が増えます(図-4)。
【血液検査と超音波検査】
血清PSA(前立腺特異抗原)を測定することもあります。PSAは前立腺から分泌される特異なタンパクで、血液検査により測定することができます。PSAの正常値は4ng/mL以下ですが、前立腺がんがあると正常値を超えて上昇します。4~10ng/mLの上昇はグレーゾーンと言われ、前立腺がん以外に、前立腺肥大症や前立腺炎、尿路感染症でも認められることがあります。前立腺肥大症と前立腺がんの直接的な関連性はないと言われていますが、前立腺がんのスクリーニング検査として行われています。
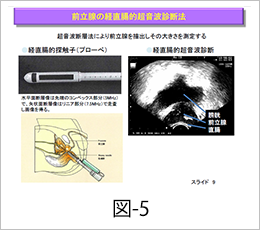
前立腺超音波検査により前立腺を描出しその大きさや性状を観察します。下腹部に超音波プローベを当てる経腹的超音波検査と、肛門から直腸内に超音波プローベを挿入し詳細に観察する経直腸的超音波検査があります(図-5)。
【膀胱内圧測定】
手術が必要な症例などに限っては膀胱内圧測定が行われることがあります。膀胱内圧測定は、膀胱の蓄尿機能、排尿機能を評価する検査です。尿道から膀胱にカテーテルを挿入して、膀胱に生理食塩水を注入することで蓄尿時の膀胱内圧をカテーテルのトランスデューサーで測定します。膀胱が生理食塩水で充満した状態で排尿して、膀胱の収縮圧が測定されます(図-6)。おもに膀胱の機能評価検査ですが前立腺肥大症による下部尿路閉塞の程度も判断されます。また前立腺肥大症の手術を予定する場合、膀胱の排尿機能評価をすることで術後の排尿状態を予測することができます。これらの検査から前立腺肥大症の重症度を判定し治療法を決定します。
2.前立腺肥大症の治療
手術療法
関西医科大学
木下秀文
【はじめに】
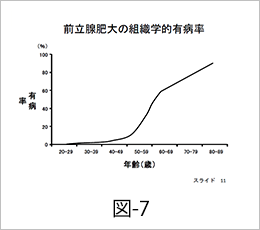
前立腺は男性だけが持っている臓器で、ここから、前立腺肥大症や前立腺がんといった病気が、多くの人に発症することが知られています。ここでお話しする前立腺肥大症は多くの男性が発症する、いわば“男性の宿命”のような病気です。60歳を超えると年齢%(つまり60歳なら60%、70歳なら70%、80歳であれば80%)の方に発症すると考えられている“ありふれた”病気です(図-7)。
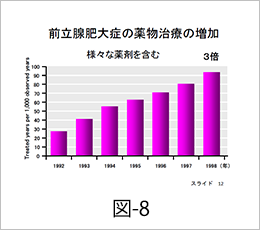
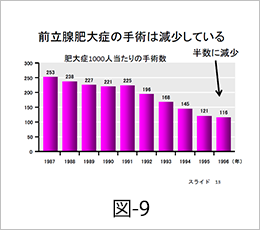
この20年間で、前立腺肥大症に対するたくさんの有効な薬剤が使用可能となり、治療の第一選択は薬物療法となってきています。実際に薬物療法は3倍以上になり(図-8)、手術は年々減っています(図-9)。今までに比べて、薬物が非常に有効となっています。前立腺肥大症の治療では、尿を出すこと、尿を我慢することなどの症状を軽くすることが重要ですが、前立腺肥大症が進行するともっと大きな身体への影響が出てくることがあります。特に尿が出にくい症状が進行した場合に起こります。まず残尿が増え、慢性的な膀胱炎や膀胱結石が生じやすくなります。また、ある時急に尿が出なくなる(尿閉)可能性があります。このような症状が繰り返されると、最終的には腎臓の機能を低下させることになりかねません。前立腺肥大症では、このような重い合併症を起こさないように治療をしていくのが重要です。
【手術のタイミング】
前立腺肥大症は年齢とともに進行していくのが普通です。前立腺は年齢とともに大きくなります。ですから、最初は効果があった薬剤も徐々に効果が薄れていってしまうことがよくあります。進行すると前述したように急に尿閉などの症状が起こり、このような場合には、手術をした方がよい場合があります。いろいろな研究により、大きな前立腺や、症状が強い場合には、将来的に急に尿閉などの症状が起こりやすいことがわかっています。今は、薬剤で大丈夫だとしても、ある程度の年齢になったら手術を考えるのもよいことだと思います。
年齢を重ねるごとに、高血圧、糖尿病、脳こうそく、心筋こうそくなど様々な病気が出てくるのが普通です。将来、たとえば83歳で、急に尿閉になったとしても、その時にいろいろな病気があると、安全に手術できない可能性もあります。このような場合では尿道を通してカテーテルを入れっぱなしにすることもあり、こんなことなら78歳の元気な時に手術しておけばよかったと、後悔するような患者さんも実際におられます。
【手術の方法】
前立腺は大きく内腺と外腺に分かれています。手術療法では内腺の部分を取り除き尿の通り道を広くすることが目的となります。手術といっても、おなかを切ることはほとんどなく、尿道から内視鏡を入れて内視鏡的に処理する手術です。経尿道的手術と呼びます。おなかを切るのに比べて、侵襲が少なく術後の回復が早いのが特徴です。
経尿道的手術にもいくつかの方法がありそれぞれ特徴があります。
1)経尿道的前立腺切除術(TUR-P)
2)経尿道的前立腺レーザー核出術(HoLEP)
3)経尿道的前立腺レーザー蒸散術
4)経尿道的前立腺(バイポーラ)核出術(TUEB)
1)経尿道的前立腺切除術(TUR-P、図10)
内視鏡の先端に電気メスがついています。前立腺の内腺を少しずつ切り削っていくのですが、切るごとに血が出ます。大きな前立腺では、出血量が多くなり、輸血などが必要となることもあります。大きな前立腺の場合、医師の経験や技術により、内腺をすべては削らずに手術を終えることもあります。また、手術中は視野をよくするため(前立腺が見やすくなるように)、水(特殊な水)を還流して行うのですが、前立腺の切った面の血管(静脈)の断端から、特殊な水が体内に入り、体の電解質(おもにナトリウム)のバランスが狂うこともあります。切り刻んだ組織片は小さいので、内視鏡の内腔を通して外に出します。
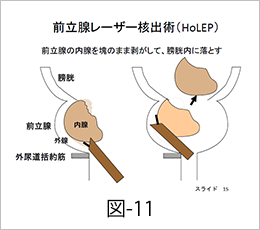
2)経尿道的前立腺レーザー核出術(HoLEP、図11)
1)の先端が電気メスではなくて、レーザーになっているのが一つの特徴です。もう一つの特徴は、前立腺の内腺を少しずつ切り刻むのではなく、内腺をある程度の大きな塊のまま外線からはがします。切り刻まないため出血も1)に比べると少ないのが特徴です。また、尿の通行に邪魔になっている内腺をほぼすべて取り除くのが特徴です。大きな前立腺で有効な手術です。外腺からはがした内腺は、大きくて内視鏡を通して出すことができないため、一度、膀胱の中に落とします。この大きな塊を取り出すために、もう一つの特殊な内視鏡を使って、膀胱内でミンチ状にして、外に吸い出します。
3)経尿道的前立腺レーザー蒸散術
この手術はもっとも出血が少ない手術です。特殊なレーザーを使って、前立腺の内腺を溶かして(正確には蒸散させて)いきます。安全な手術で、日帰り手術として行っている病院もあります。欠点は、前立腺の内腺を溶かす(正確には蒸散させる)のに時間がかかるため、大きな前立腺にはやや不向きな点があります。前立腺が非常に大きな場合には、内線をすべて蒸散せずに途中で終了することもできます。
4)経尿道的前立腺(バイポーラ)核出術(TUEB)
基本的には、2)のレーザーを電気メスに変えて内腺を核出する手術です。2)とほぼ同じ手術と考えて良いかと思います。
【術後の合併症】
前立腺肥大症の手術では、共通の合併症があります。術後は、精液が尿道から外に出ずに膀胱内に入ってしまう方が多くなります。これを逆行性射精といいます。精液は尿と一緒に体外に出るため、体には特に害はありません。
【最後に】
いつ手術をするか?というのは悩むところです。特に現在は、有効な薬剤が何種類もありますからなおさら、できるだけ手術を先送りにしたいと思われる方が多いかと思います。しかし、前述したように、本当に手術が必要な時に合併症などで手術ができないことがありえますので、前立腺が大きかったり症状が重い方は、担当の先生と十分に相談しながら薬剤の効果が弱くなったら手術を考慮するのもよいかと思います。
薬物療法
大阪大学
宮川 康
【はじめに】
前立腺肥大症に対する治療の第1選択、つまり、最初に行う治療は、薬物療法です。前立腺肥大症に対して使用される薬剤の種類としては決して多くはなく、現在、アドレナリン受容体遮断薬(α1遮断薬)と5α還元酵素阻害薬という2種類の薬剤が広く使用されております。薬物療法の最終的な目的は、患者さんの症状を緩和すること、つまり、お薬で前立腺肥大症の症状をコントロールすることです。つまり、前立腺肥大症の薬物療法では、前立腺肥大症を完治させることが目的とはなりません。このことは、高血圧の治療と同じ考え方で、血圧を下げるお薬で血圧をコントロールするのとちょうど同じと考えていただくとわかりやすいでしょう。
【薬物療法の推奨グレード】
さて、どのように前立腺肥大症の薬物療法を行うかは、実は普段は医師から患者さんには話さないエビデンス、つまりは科学的根拠にもとづいたお墨付き(推奨グレード)に基づいています。前立腺肥大症薬物療法の推奨グレードは「前立腺肥大症診療ガイドライン」(2011年 日本泌尿器科学会編)という本に示されています。この推奨グレードは、根拠のレベル、結果のばらつき、効果の大きさ、臨床上適用性、副作用やコストに関して専門家の医師たちの議論と合意をもって「グレードA~D」を決定しています。また、作成時にグレードを決定できないものについては「保留」とされます。各推奨グレードはA:「行うよう強く勧められる」、B:「行うように勧められる」、C:「行うよう勧められるだけの根拠が明確でない」、D:「行わないよう勧められる」となっています。上述したα1遮断薬や5α還元酵素阻害薬は推奨グレードAにランクされているお薬になります。
【α1遮断薬】
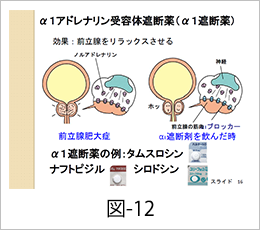
α1遮断薬は前立腺の交感神経の働きを抑えて、前立腺をリラックスさせ、尿道を開き易くし、排尿をスムースにします(図-12)。投与した患者さんの3人に2人くらいに症状の緩和が比較的早期にえられる一方で、副作用として、起立性低血圧、易疲労性、射精障害、鼻づまり、頭痛、眠気の他、白内障手術の際に注意喚起が必要な術中光彩緊張低下症候群があります。また、同じα1遮断薬でも、患者さんの状態に合わせた薬剤選択や開始投与量には医師の経験と判断が必要になります。
【5α還元酵素阻害薬】
5α還元酵素阻害薬は前立腺内の男性ホルモンの作用を減弱させ、前立腺を縮小させるお薬です。このお薬は前立腺肥大症の症状で最も重い症状のひとつである尿閉を予防する効果がα1遮断薬よりも高いことが知られています。尿閉とは膀胱に尿が500ml以上貯まっており、強い尿意にもかかわらず排尿ができない状態で、患者さんにとって最も苦しい症状といえます。この尿閉予防効果は5α還元酵素阻害薬の前立腺縮小効果によってもたらされるものと考えられますが、十分な前立腺縮小効果には1年程度の長期投与が必要となります。したがって、実際の治療ではα1遮断薬と5α還元酵素阻害薬を併用することがしばしばあります。
【過活動膀胱を合併する場合の薬物療法】
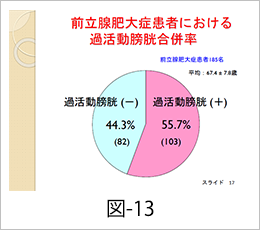
さて、前立肥大症の基本的な症状は「尿がでにくい」ということですが、実際には、前立腺肥大症の患者さんは「でにくい(排尿困難)」と「ためにくい(頻尿)」という、相反する二つの症状を併せ持っていることがあります。特に、何の前触れもなく、突然の強い尿意(尿意切迫感)を引き起こし、トイレに行く回数がふえる「過活動膀胱」の症状が前立腺肥大症の患者さんの半数以上に合併し(図-13)、前立腺肥大症の患者さんはむしろ、この過活動膀胱の症状でこまっていることがよくあります。この過活動膀胱の症状は上述したα1遮断薬や5α還元酵素阻害薬でもある程度効果が期待できますが、症状が強い患者さんには過活動膀胱専用のお薬を併用することが必要になります。
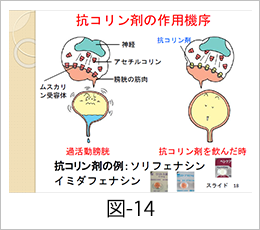
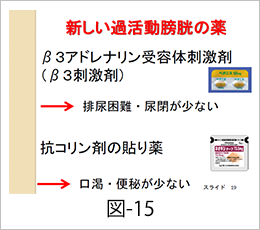
過活動膀胱の治療薬には、抗コリン剤という膀胱の副交感神経の働きを減弱させ、膀胱の過活動を抑制し、頻尿や尿意切迫症状を緩和する代表的薬剤があります(図-14)。この抗コリン剤は前立腺肥大症に対する保険適応はないため、抗コリン剤のガイドラインの推奨グレードは「保留」ですが、過活動膀胱症状を伴う前立腺肥大症に対して、抗コリン薬の単独治療は有効かつ安全とする報告はあります。しかし、抗コリン薬は排尿困難や尿閉を招く危険があるため、下部尿路閉塞や排尿困難のある前立腺肥大症への使用は慎重に投与するように注意が喚起されています。そのため、多くの医師はα1遮断薬に抵抗性を示す過活動膀胱症状に対し、抗コリン剤を併用薬剤として使用することが多く、このα1遮断薬と抗コリン剤の併用療法はガイドラインでも推奨グレードAとされています。なお、抗コリン剤の副作用としては、排尿困難や尿閉以外に口内乾燥と便秘の頻度が高く、抗コリン剤を内服する際にはこれらの副作用対策が重要です。現在、これらの副作用を軽減した過活動膀胱の新しい薬剤も開発されており(図-15)、今後、前立腺肥大症と過活動膀胱を合併している患者さんへの投与の妥当性が検証されれば、高い推奨グレードがつく可能性があり、期待が寄せられています。
【ホスホジエステラーゼ5(PDE5)阻害剤】
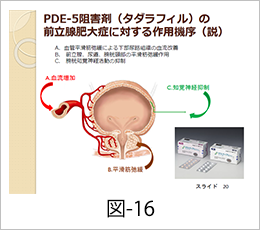
最近では前立腺肥大症の新しい薬も出てきております。元々、勃起不全症(ED)の治療薬のホスホジエステラーゼ5(PDE5)阻害剤の一つであるタダラフィルが、既存薬とは異なる作用機序で、前立腺肥大症に伴う排尿障害を改善することが明らかとなり2014年1月より、日本でも保険適用になりました。タダラフィルは、尿道や前立腺の平滑筋細胞において分解酵素であるPDE5を阻害することにより、局所の環状グアノシン一リン酸(cGMP)という細胞内物質の分解を阻害し、増えたcGMPが平滑筋を弛緩させる。さらに、cGMPにより下部尿路組織における血流及び酸素供給が増加し、さらに膀胱の知覚神経にも働きかけ前立腺肥大症に伴う排尿障害の症状が緩和されるものと現在考えられています(図-16)。
【最後に】
薬物療法によって前立腺肥大症の症状を緩和させて、生活の質を向上させることは、そんなに簡単なことではありません。患者さんの症状が日常生活にどれほど影響しているかはさまざまであり、ガイドラインの推奨グレードに従った治療をするだけでは満足してもらえないことも多いためです。また、薬(クスリ)を逆から読むと「リスク」、つまりは薬の裏側にはかならず副作用という「リスク(危険)」があり、この副作用には患者さんの生活習慣の改善を含めた対策をとる必要もあります。さらに、最近は、ガイドラインにものっていない新しい薬剤や併用療法も多数あり、泌尿器科医ならではの経験則や微妙なさじ加減といったノウハウもあって、前立腺肥大症の治療はそう単純なものではないのです。かかりつけの内科のお医者さんが処方できるのは推奨グレードAくらいのお薬までだと思われますので、これで効果が十分でないと患者さんが感じる時は泌尿器科を受診することをお勧めします。