第5回大阪腎泌尿器疾患研究財団主催
市民公開講座
第一部:排尿の悩み/男性・女性
男性の頻尿と尿失禁
大阪市立大学大学院医学研究科 泌尿器病態学 鞍作克之
男性の排尿には、前立腺(ぜんりつせん)と膀胱(ぼうこう)が大きく関係しています。このために、前立腺が肥大すると尿(おしっこ)に関連する色々な症状が出現します。
前立腺肥大症による尿の症状は様々ですが、大きく排尿症状(尿が出にくくなる症状)と蓄尿症状(尿が貯めにくくなる症状)に分けられます。
また、膀胱が原因で、男性の頻尿(ひんにょう)と尿失禁(にょうしっきん)の症状をきたす代表的な病気として、過活動膀胱(かかつどうぼうこう)と神経因性膀胱(しんけいいんせいぼうこう)があります。
以下Q&A形式で、男性の頻尿と尿失禁について解説します。
Q:前立腺(ぜんりつせん)はどこにあるの?(表1)
A:前立腺は膀胱のすぐ下方にあり、尿道(にょうどう)を取り囲んでいる男性だけにある臓器(ぞうき)です。
前立腺が肥大することにより、尿道を圧迫して、男性の頻尿(ひんにょう)と尿失禁(にょうしっきん)の原因となります。
Q:前立腺肥大症(ぜんりつせんひだいしょう)の原因とは?
A:前立腺が肥大する原因は完全には分かっていませんが、加齢による、男性ホルモンの変化が大きく関係しています。また、前立腺肥大症と肥満,高血圧,高血糖および脂質異常症との関連も報告されています。
Q:前立腺肥大症の症状とは?(表2)
A:前立腺肥大症の代表的な症状として、尿勢低下(尿の勢いが弱い)、腹圧排尿(おなかに力を入れない尿が出ない)、残尿感(尿をした後に、まだ尿が残っている感じがある)、尿線途絶(尿が途中で途切れる)、頻尿(トイレが近い)、夜間頻尿(夜中に何度もトイレに起きる)、切迫性尿失禁(急に尿意をもよおし、もれてしまう)があります。
Q:前立腺肥大症の合併症とは?(表3)
A:前立腺肥大症が進行することにより、尿閉(尿がしたいのに出ない)、肉眼的血尿(赤い尿がでる)、膀胱結石(膀胱の中に石ができる)、尿路感染症(尿がにごり、熱がでる)、腎後性腎不全(腎臓のはたらきが低下する)などの合併症がおこることがあります。
Q:男性の過活動膀胱(かかつどうぼうこう)の症状と原因とは?
A:尿意切迫感(急に尿意をもよおし、トイレまでおしっこが我慢できない)と頻尿(尿の回数が多い)が過活動膀胱の代表的な症状です。高齢男性の過活動膀胱の最も多い原因は、前立腺肥大症です。
Q:神経因性膀胱(しんけいいんせいぼうこう)とは?
A:神経の病気によって、排尿・蓄尿(ちくにょう)の状態が悪くなった状態です。脳卒中などの後遺症や糖尿病の影響で、神経の回路に障害が起きて頻尿、尿失禁の症状を起こします。
女性の頻尿と尿失禁
和歌山県立医科大学泌尿器科 原 勲
下部尿路症状は排尿症状(尿を出すことに問題がある)と蓄尿症状(尿を貯めることに問題がある)に大きく分けることができます。男性は膀胱の下に前立腺があり、かつ陰茎があるため尿道自体が長く排尿症状を呈することが一般的です。これに対し女性では蓄尿症状を訴えることが多いのが特徴です。「頻尿」と「尿失禁」はともに蓄尿症状に含まれます。頻尿とは日中の排尿回数が多すぎる(一般的には起床から就寝までの排尿回数が8回以上)ことを指します。尿失禁とは自分の意思とは無関係に尿が漏れる状態を指します。
下部尿路症状を訴える患者さんでは、背後に何らかの泌尿器科的な病気が潜んでいる場合とそうでない場合があります。急性膀胱炎や尿路結石あるいは膀胱癌や間質性膀胱炎と呼ばれる特殊な膀胱炎が原因で下部尿路症状を呈していることは稀ではありません。こうした背後に潜んでいる疾患を見つけ出すには検尿を初めとする種々の検査が必要ですが、いずれにせ泌尿器科医の診察が必要です。排尿に関して異常を感じた場合にはまず泌尿器科の診察を受けることをお勧めします。
頻尿には尿量自体が多いため頻尿になる場合と、十分蓄尿できず1回の排尿量が減少するために頻尿になる2つのタイプがあります。前者の場合には泌尿器科の疾患と言うよりも尿量自体をコントロールする必要があるため生活習慣の改善等が必要です。あるいは稀な病気ですが尿崩症と言って尿量をコントロールするホルモンの異常により多尿を呈する場合もあります。
一方、蓄尿が十分できずに頻尿になる代表的な疾患としては過活動膀胱があり、この場合には泌尿器科による生活指導や薬物療法が必要になります。詳しい病態や治療については「過活動膀胱」の項目がありますのでそちらの方を参照してください。
尿失禁とは、自分の意思とは無関係に尿が漏れる状態を指します。尿失禁には3つのタイプが存在します。最も多いタイプは「腹圧性尿失禁」で、咳やくしゃみなどお腹に力がかかるとこらえきれずに尿が漏れる状態を言います。骨盤の底を支える筋肉(骨盤的筋群)が出産などを経験するうちに力が弱まってしまうことに起因します。治療としてはまず自分でできることとして骨盤底筋体操が有効とされています。また膀胱訓練(トイレに行くのを我慢する)や電気刺激法と言った治療法もあります。薬物治療としては骨盤底筋を緊張させるようなお薬(βアドレナリン刺激薬)を用いることもあります。こうした治療法を用いても改善が認められない場合や尿失禁の程度が重度の場合には手術治療が選択されます。
かつては尿道を人工のテープで釣り上げ、恥骨に固定する尿道スリング手術(TVT法やTOT法)やもっと広い範囲で尿道や膀胱を人工のメッシュで持ち上げる(TVM法)手術が広く行われていました。最近ではメッシュを用いて膣と仙骨を固定するような腹腔鏡下仙骨膣固定術も行われるようになっています。どの手術を施行するかは個々の患者さんの状態によって異なりますので泌尿器科専門医の診断が必要です。
また、1度尿意を覚えるとトイレを我慢するのが難しい状態を尿意切迫感と呼んでいます。前述した過活動膀胱では尿意切迫感が症状の主体になります。さらに尿意切迫感の程度がひどくなるとトイレに行く前に尿を漏らしてしまう「切迫性尿失禁」が見られるようになります。切迫性尿失禁も女性で多く見られる症状です。切迫性尿失禁の診断と治療に関しては「過活動膀胱」の項目がありますのでそちらの方を参照してください。
さらに「腹圧性尿失禁」と「切迫性尿失禁」を同時に発症してしまう場合もあり、こうした病態を「混合性尿失禁」と呼んでいます。このように女性で認められる尿失禁は必ずしも1つの病態ではありません。人によっては混合性尿失禁の様に2つの病態が複雑に絡み合っている場合がありますので、やはり泌尿器科専門医に相談されることが重要です。
過活動膀胱とは
兵庫医科大学泌尿器科 兼松明弘
1)過活動膀胱とはなんでしょう?
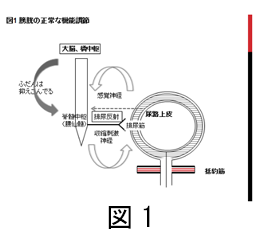
膀胱のはたらきは尿を一定の時間たくわえておくことです。尿がたまることによって膀胱の壁が引き延ばされると、尿がしたい感じを伝える神経(感覚神経)が刺激されそれが背骨のなかにある脊髄に伝わります。脊髄では感覚を伝える神経と排尿を膀胱の排尿筋に命令する神経が連結しており、尿のしたい感じ→脊髄→膀胱の収縮という「排尿反射」がおこるようになっています。ふだんはこの「排尿反射」を大脳や脳幹というところにある排尿の司令塔にあたる「排尿中枢」が抑えこむことで尿をためています(図1)。
過活動膀胱はこの「排尿反射」の暴走です。感覚を伝える神経の活動が強くなれば頻尿となり、排尿筋への命令が暴走すると尿が本人の意志に反してもれてしまいます。
2)過活動膀胱はなぜおこるのでしょうか?
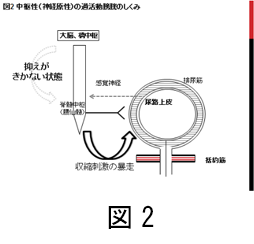
過活動膀胱の原因としては、脳—脳幹—脊髄といった司令塔(中枢神経)がきちんと働かないためにおこるものがあります(図1)。脳の血管がつまったり、出血したりした後に発生する状態が代表的ですが、たんなる神経の老化でもおきます(図2)。司令塔による反射の抑制がきかなくなることで、排尿反射がおきやすくなると考えられます。
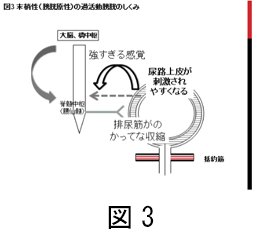
膀胱そのものが原因と考えられるケースもあります(図3)。膀胱はふくろの形をしていますが、内側に「尿路上皮」という細胞の層が、外側には「排尿筋」の層がとりまいています。尿路上皮は尿をまわりにもれないようにためるバリアーの役割を主に担っていますが、尿がたまるとともに引き延ばされるとその刺激を尿意として感覚神経に伝える役割も持っています。そのため尿路上皮が過活動膀胱の原因となることがあります。
排尿筋は、尿がたまるときにはゆるんで広がり、排尿するときには急速に収縮して尿を押しだします。排尿筋には自動的に収縮する能力があり、それがつよいと尿がもれる原因となります。
3)過活動膀胱はどのくらい多くの人にみられるのでしょうか?
過活動膀胱は年齢とともに大勢の人におこるのが知られています。小学生のころは昼間に尿を漏らすことは5-10%にみとめられますが、10から30歳代ころはほとんどの人でおこりません。過活動膀胱の症状の有る方は40歳では5%未満です。しかし、40歳代ころから年代が進む毎に増えていき、70歳代では3人に1人と非常によく見られる状態になります。
4)過活動膀胱はどのように診断するのでしょうか?
診断のためにはまず尿の検査をおこない感染や出血のないことを確認します。 くわしいおはなしをもれなく聞くためにはアンケート形式の問診票がべんりで、男女ともに「過活動膀胱症状スコア」をもちいます。ほかに頻尿や尿失禁の原因として排尿したあとに尿が残ってないことや、膀胱や前立腺の癌などの悪性疾患がないことの確認が必要です。女性では尿漏れの原因として、尿道のゆるみによる「腹圧性尿失禁」の要素がないことも確認します。
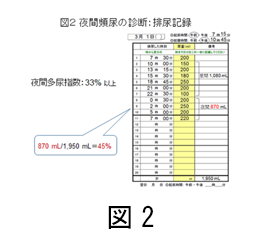
そのためには最初は泌尿器科で診察を受けるのが望ましいです。よりくわしい検査として、排尿した時間と一回に出た量をコップにとって紙で記録する「排尿日誌記録」があり、夜間にだけ尿がたくさんでる「夜間頻尿」などを区別するのに役立ちます。
5)過活動膀胱はどのように治すのでしょうか?
治療の主体は薬による治療です。「抗コリン剤」という薬が以前から使われてきており、これは感覚と収縮をともに抑えます。そのために副作用として排尿しにくくなることがあることに注意する必要があります。また緑内障のある方では使用してはいけません。そのほか口の中の乾きや便秘がおこることがあります。
「ベータ3刺激薬」という薬は比較的最近使われるようになったものですが、感覚を主に抑えるために排尿がしにくくなることはほとんどなく、その他の副作用もあまりありません。薬の治療はあくまで症状をとるのが目的であり、中断すれば症状が再発することが多いです。
6)さいごに
過活動膀胱ではお薬の治療が一般的ですが、根本的に治るわけではありません。また多くの方にみられますが症状の程度には差がありますので、治療をするのか、なにを選ぶのかという選択はことなります。
夜間頻尿について
奈良県立医科大学 泌尿器科学教室 藤本清秀
尿勢の低下や排尿時間の延長、排尿後の尿滴下、尿失禁あるいは頻尿などを下部尿路症状といいます。これらの中で治療が難しい症状が夜間頻尿で、夜間頻尿は生活の質に影響し、特に男性ではその傾向が強くなります。
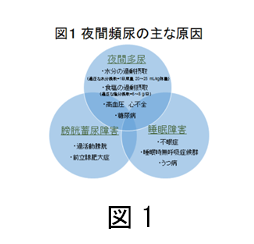
夜間頻尿の定義は「夜間排尿のために1回以上起きなければならないという訴え」であり、臨床的には2回以上の夜間排尿が治療の対象となることが多く、3~4回の夜間排尿は治療に難渋します。夜間頻尿は夜間多尿、膀胱蓄尿障害、さらに睡眠障害などが複合的に関連し(図1)、多面的な治療を必要とします。
日常診療で遭遇する夜間多尿の原因で最も多いのは水分の過剰摂取です。過剰な水分が体液貯留を招き、多尿の原因となっています。夜間頻尿の初期治療の中心は、飲水や睡眠に関する不適切な日常習慣の是正を目的とした生活指導と適度な運動や昼寝などの行動療法です(表1)。さらに心不全や睡眠時無呼吸症候群の初発症状として夜間頻尿が現れることもあり、また高血圧や糖尿病などの併存疾患にも注意が必要です。
食塩摂取は夜間尿量に影響するため、食塩感受性高血圧が多い日本人では食塩摂取量の適正化は促します。また、不適切な高血圧治療が夜間頻尿の原因となる可能性があります。ループ利尿薬やCa拮抗薬は夜間頻尿を増悪させる可能性がありますが、サイアザイド系利尿薬ではその可能性は低いとされています。
従って、サイアザイド系利尿薬を昼間に服用すると夜間高血圧が改善し、夜間多尿にも効果が期待できます。一方、夜間の尿産生を抑制する薬剤としてデスモプレシン(抗利尿ホルモン)があり、2019年6月には「男性における夜間多尿による夜間頻尿」に対し承認されました。
膀胱蓄尿障害(膀胱に溜められる尿量が少ない状態)には前立腺肥大症や過活動膀胱などの背景要因があります。尿意切迫感を伴う昼間頻尿があれば過活動膀胱と診断しますが、尿意切迫感は「急に尿がしたくなり、我慢がむずかしいこと」であり、尿失禁に対する不安から生活への支障が大きくなります。薬物治療が中心となり、前立腺肥大症に対してはα 1 遮断薬やPDE5阻害薬が適応され、過活動膀胱については抗コリン薬やβ 3 作動薬が適応となります。
難治性の夜間頻尿では睡眠障害が原因となっていることも多く、不適切な睡眠のとり方が問題となります。加齢とともに生理的な睡眠時間は短くなり、高齢者は5~6時間の睡眠でも十分であるにもかかわらず、「早寝」が多いことなどは問題です。また睡眠中にいびきや呼吸が止まるといった状態があれば睡眠時無呼吸症候群を疑い、脚がむずむずしたり、痙攣したりすれば、周期性四肢運動障害やむずむず脚症候群を疑います。
また慢性疼痛、精神疾患、薬物依存などが背景に疑われることもあります。睡眠薬を使用する場合は、高齢者でも比較的安全に使用できる超短時間作用型の非ベンゾジアゼピン系睡眠薬、メラトニン受容体作動薬、あるいはオレキシン受容体拮抗薬を服用してもらいます。夜間頻尿で悩む高齢者はしばしば複数の併存疾患をもち、多くの薬剤を服用していることもあります。
夜間頻尿だけを対象に薬物治療を追加すると、薬剤による副作用を伴う悪循環に陥る可能性もあります。泌尿器科のみならず、他診療科による的確な病態の把握と適切かつ多面的な治療が必要となります。