第6回大阪腎泌尿器疾患研究財団主催
市民公開講座
第二部:泌尿器がん/腎がん・前立腺がん
I.腎がんの治療戦略前線
腎がんの病態と診断
大阪大学大学院医学系研究科 器官制御外科学講座(泌尿器科学) 野々村祝夫
腎がんとは
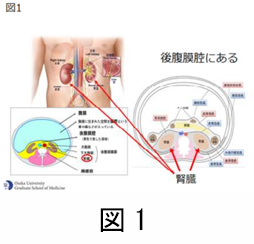
腎臓という臓器は、後腹膜臓器と呼ばれ、腸や肝臓などの消化器臓器を包む腹膜という袋の背側(後ろ)に存在します。(図 1)腎臓は血液を濾過して尿を産生する臓器で、尿を産生する部分は「実質」と言われる部分です。この実質部分にできるがんが腎がんです。
腎がんの疫学
我が国では毎年 2 万人程度の腎がん患者さんが新規に発生します。その発生率は年々増加傾向にあります。また、年間 8000 人ほどの患者さんが腎がんで亡くなっています。腎がん発生の男女比はだいたい 2:1 で、中高年に好発します。我が国における男性のがん罹患率では 7 番目に多いがんとなっています。発症の危険因子は、高血圧、肥満、喫煙などですが、肉類や乳製品の過剰摂取、慢性の人工透析なども危険因子となります。また、遺伝的な要因もあり、家族内発生も報告されています。
症状
腎がんの 3 大症状として、血尿、疼痛、腫瘤触知がありますが、これらの症状で見つかる症例は全体の 20-30%程度で、最近では検診などで見つかるいわゆる偶発がんが 70-80%です。3 大症状以外にも、がんが存在することで起こる発熱、貧血、全身倦怠なども重要な徴候です。これらの症状を副症状と言いますが、副症状の精査で腎がんが見つかることもあります。
診断
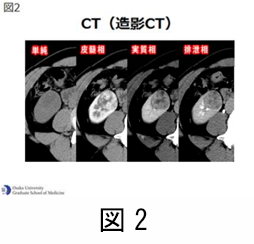
腎がんには血液学的腫瘍マーカーが無く、血液検査や尿検査によるスクリーニングは困難です。ただし、最近では腹部超音波検査や CT といった画像検査が広く普及しており、人間ドック等の受診率の向上が早期発見のキーポイントです。腎がんを疑う症状を伴う患者さんに対してはやはり画像検査を行う必要があります。中でも腹部超音波検査は最も簡単で非侵襲的な検査なので、最初に行うべき検査と言えます。一方、造影剤を用いた CT 検査は被曝や造影剤アレルギーの問題はあるものの、診断精度が高く組織学的な種類もある程度予測可能な検査です。(図 2)
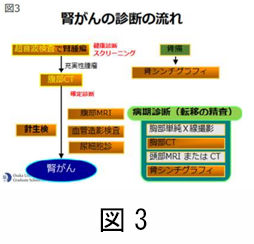
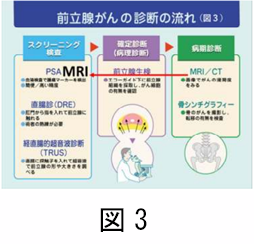
CT では治療に関係するリンパ節転移や隣接臓器への広がりなどを見る事もできます。従って、CT 検査は腎がんの診断においては必須と言えます。また、MRI 検査も質的な診断に有用で、被曝の問題の無い画像検査です。小さな腫瘤の場合、CTやMRIでもがんかどうか判断が困難な場合があります。その様な場合には、経皮的針生検が有用で、最近では多くの施設で積極的に行われるようになってきました。以前は針生検に伴う出血や腫瘍の播種が危惧されましたが最近では合併症は非常に希である事が分かっています。腎がんは進行すると、肺やリンパ節、骨、肝臓、脳などに転移します。状況に応じて転移の有無についての画像検査も必要になります。転移を疑う部位に対しての画像検査はその都度行われます。例えば、骨の痛みがある場合には骨シンチグラフィーという検査が有用です。こういった、診断の流れを図 3 にしまします。
限局性腎がんの治療
神戸大学大学院医学研究科 日向 信之
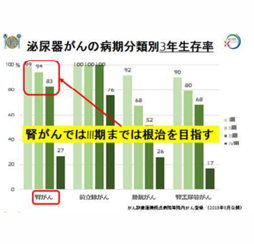
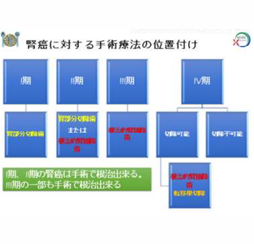
限局性腎がんは、I 期から IV 期まである病期分類(ステージ)のうち、I 期から III 期までが相当し、治療を行った場合の 3 年生存率は I 期で 99%、II 期で94%、III 期で 83%と高いことから、限局性腎がんの治療目標は延命ではなく根治になります。がんの三大治療法として、放射線治療、抗がん剤、手術療法が挙げられますが、限局性腎がんの根治治療のためには放射線療法や抗がん剤は効果がなく、手術治療が有効であることがわかっていますので、限局性腎がんの治療の中心は手術療法になります。
腎がんの手術療法の術式としては根治的腎摘除術(腎臓をすべて摘出する)、腎部分切除術(腫瘍の部分を中心に腎臓を部分的に摘出する)があり、かつてはどのような腎がんに対しても患側腎臓を全摘出する「根治的腎摘除術」が行われていました。しかしながら、現在は腎臓が一つになってしまうことによって、慢性腎臓病が発症しやすくなることにより心血管系イベントの発症リスクが高くなり長期的な生命予後に影響を及ぼすことが知られてきたため、現在はがんの部分だけを取り除く「部分切除術」をできるだけ行う事が推奨されています。この場合に最も気になるがんの根治性ですが、腎部分切除術を行っても根治的腎摘除術と比較し再発の危険性は同等であることが示されています。
限局性腎がんでは、体内からがんを取り除く「根治」を目指すことができますが、早期がんである I 期、II 期は根治の見込みが大変高く、III 期でも根治の可能性が十分に見込めます。部分切除術と腎摘除術のどちらを行うかは、主に病期分類によって決定します。最も初期段階の I 期ではほとんどの場合で腎部分切除術が可能です。II 期では根治的腎摘除術になることもあり、III 期まで進むと基本的に根治的腎摘除術が必要となります。
全体としては早期発見できた場合に腎部分切除術が適応できることになりますので、早期発見が重要になります。手術方法では1990年ごろに腹部に小さな穴を開けて内視鏡や手術器具を挿入し、モニターに体内の様子を映して手術を行う「腹腔鏡手術」が登場しましたが、最新技術としては腹腔鏡手術をさらに進化させた、手術支援ロボットによる腎部分切除術が普及してきております。
このロボット手術では腹腔鏡手術と比較して、複雑な動きを簡単に行うことが出来、精密な手術操作が可能であることから腎機能が温存しやすくなり、合併症の減少や入院期間の短縮が見込めることから急激に普及しており、我が国でも臨床試験によってその有用性が確認されたことによって、2016 年 4 月からは健康保険の適応で実施できるようになっております。このことから、より体にやさしい手術を限局性腎がんの患者さんに受けていただけることが期待されています。以上より、限局性腎がんは早期発見できればがんの根治と機能温存の療法を達成することができますので、健康診断や人間ドックでの早期発見が重要になります。
進行性腎がんの治療について
近畿大学医学部泌尿器科 植村 天受
1. 治療選択肢
進行性腎がんに対する治療ですが、できるだけ根治を目指すことを目的にしたいと考えます。転移部位も含め手術によって完全に摘除が可能であれば、根治する可能性が高く最も推奨されます。また、転移巣が複数あって完全切除が難しいケースも、できるだけ腫瘍の量を体内から減らすという意味で手術療法が有効な場合もあります。それに対して反対の意見もありますが、他の臓器に転移があっても体力的に問題なく、技術的に困難でなければ、まずは外科的切除術を推奨します。
図 1 の治療選択肢の中で最も推奨される〔☆☆☆〕を付けています。手術以外の治療としては、他のがんで用いられている治療法と同様に放射線療法や薬物治療があります。しかし、腎がんは他のがんと違って、放射線感受性が低く、骨転移による痛みを緩和する目的以外に放射線治療はあまり有効とはいえません〔△〕。
次に薬物治療の中で、前立腺がんや乳がんなどの他のがんに対して有効な抗がん剤による化学療法やホルモン治療は有効ではありません〔×〕。比較的有効な薬物治療の中に免疫療法と分子標的治療があります。ここでは現在、腎がんに対する薬物治療の主流となっている分子標的治療〔○〕と新規免疫療法〔◎〕についてわかりやすく解説します。
2. 分子標的治療
わが国において、分子標的治療が行われるようになったのは、2008 年に主に血管内皮増殖因子受容体(VEGFR)を標的とした2つのチロシンキナーゼ阻害薬が承認されてからです。それ以前はインターフェロンやインターロイキン-2というサイトカイン(後述)による免疫療法しかありませんでした。
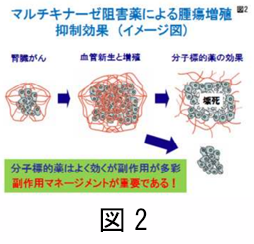
その後 2010年に、ほ乳類ラパマイシン標的タンパク(エムトア:mTOR)を標的とした 2つのmTOR 阻害薬が登場し、2012 年と 2014 年にそれぞれ VEGFR を標的としたチロシンキナーゼ阻害薬が承認され、6 種類の分子標的薬が使用可能となりました。これらの分子標的薬はがんの新生血管を標的としており、がんを養っている小さな腫瘍血管を阻害し、がんに行く血流を遮断することでがんの増殖を抑制する、いわゆる「兵糧攻めにしてがん細胞をやっつける」のが効果のメカニズムです(図 2)。
これらの分子標的薬はがんに対する作用機序は類似しているものの、各薬剤により、効果や有害反応(副作用)が異なります。分子標的薬でみられる特徴的な有害反応は、手足の皮膚が障害されることでおこる手足症候群、口内炎、下剤、血小板減少などの骨髄抑制、肝機能障害など極めて多彩で、まれに入院が必要なほど重篤になり、その治療に難渋することも少なくありません。
従って、治療早期より頻回な採血や医師だけでなく医療スタッフによる診察が重要です。このように副作用予防も含めて医療スタッフによってきちんと管理できれば、種々の有害反応に全く恐れることはなく、最大限の治療効果が期待できます。また、最近 5 年ぶりに、これまでの 6 種類の分子標的薬とはターゲットが少し異なる、新規の分子標的薬が登場して、期待されています。
3. 免疫療法
腎がんは手術後に、転移部位が自然に縮小・消滅したり、転移部位が 10 年以上の長期間に休眠状態が続くなど、宿主(患者さん)の免疫状態に関連のあるユニークな特徴があります。前述の分子標的治療薬が登場する 2004 年まで、腎がんに対する薬物治療で、唯一有効なものが、インターフェロンやインターロイキンを用いたサイトカイン療法でした。
サイトカイン療法によるがんの縮小効果は、インターフェロン療法で最大 12~20%、インターロイキン療法で最大15~20%程度認められますが、分子標的治療と比べると低い効果と言えるでしょう。しかし、サイトカイン療法のみで多発肺転移が完全に消滅する例もまれにあり、腎がんにとって免疫療法はユニークかつ期待の持てる治療法であります。
近年(2016 年)、ご存じかもしれませんが免疫チェックポイント阻害薬が腎がんや肺がんで承認され、腎がんでは分子標的治療が効かなくなった患者さんに対して有効性を示しています。まず、抗腫瘍メカニズムを簡単に説明します。がん患者さんの体内では、微弱ながらも免疫担当の細胞である T-リンパ球が活性化され、キラーT 細胞になって常にがん細胞を攻撃しています。
免疫チェックポイント分子である PD-1(T 細胞側)と PDL1(腫瘍細胞側)が結合すると T細胞の活性化を抑制するシグナルが入り、がんを攻撃するキラー細胞に分化せず、がんを攻撃する免疫反応が抑制されてしまいます。免疫チェックポイント阻害薬は PD1—PDL1 結合を抑制することにより、T 細胞を活性化しキラーT細胞へと分化・増殖させ、がん細胞を攻撃するように働きます。
これまで免疫チェックポイント阻害薬は、一次治療で効果がなくなった後の二次治療以降でのみ使用可能でしたが、2018 年には、2 つの免疫チェックポイント阻害薬(抗 PD-1 抗体+抗 CTLA-4 抗体)による併用療法が初期(一次)治療として登場し、2019 年末には免疫チェックポイント阻害薬と分子標的薬との併用による2つの複合免疫療法が承認され、今後、進行性腎がんの一次治療として標準的治療になっていくのではないかと思われます。
近い将来、免疫チェックポイント阻害薬を用いた治療が中心となっていくことで、忘れてはならないのがチェックポイント阻害薬に特有の有害反応(免疫関連有害事象)です。I 型糖尿病や甲状腺機能障害などの内分泌疾患をはじめ、心筋炎や間質性肺炎など重篤な有害反応が一定の確率で出現してきます。これらの症状をいち早く察知して重症化する前に対処していくことが重要です。
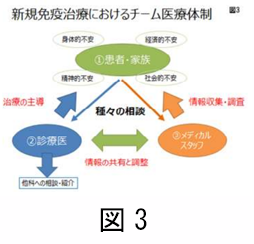
そのためには、図 3 に示すように、1患者(家族を含む)-2治療医師-3メディカルスタッフ(看護師・薬剤師・メディカルクラークなど)の連携が重要です。患者-医師-メディカルスタッフが一丸となって進めていけば、安心して治療を受けていただけるのではないかと思います。
II.前立腺がんの治療戦略最前線
前立腺がんの病態と診断
関西医科大学 腎泌尿器外科 木下秀文
1.前立腺と前立腺がん
前立腺は骨盤の深い位置にある栗の実くらいの大きさの臓器で、男性にしかないものです。ペニスと膀胱の間にあり、精液を作る臓器です(精子は精巣で作られます)。膀胱にたまった尿は、前立腺の真ん中の通路(前立腺部尿道)を通ってペニスから出ます。前立腺には、2 つの重要な病気があります。1 つは前立腺肥大症で、もう 1 つが前立腺がんです。前立腺肥大症は良性疾患で、尿の出具合に関係します。前立腺がんは、胃がんや乳がん、肺がんと同じ悪性の病気です。前立腺肥大症と前立腺がんは、全く別の病気で、前立腺肥大症が前立腺がんに変わることは、通常はありません。
2.前立腺は男性ホルモン(テストステロン)を養分にして成長します
男性が、男性らしく成長し、活動するためには男性ホルモン(テストステロン)が必要です。 前立腺は男性特有の臓器ですが、前立腺の成長にもテストステロンが必要です。前立腺細胞から発生する前立腺がん細胞も、そのほとんどはテストステロンを養分にして、大きくなります。このようながんをホルモン依存性(いぞんせい)がんと呼び、女性の乳がん(女性ホルモンを養分にして大きくなります)、男性の前立腺がんが有名です。この性質を逆手にとって、薬物治療が行われます。
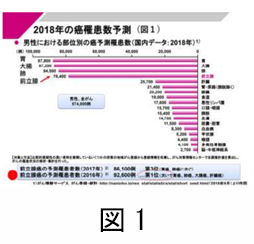
3.前立腺がんの頻度前立腺がんは急激に増加しています。以前は、欧米人に多く、日本人には少ないと考えられていたのですが、日本人が長生きになったことや、食生活の欧米化などにより最近増加しています。この数年間では、毎年 9 万人前後が前立腺がんにかかり、1 万1千―2千人が前立腺がんで死亡しています。
男性の癌では、肺がん、胃がん、大腸がん(直腸がん)前立腺がんが、上位 4 つの癌で、数年先には前立腺がんが男性のがんの1位になると推定されています(図1)。前立腺がんは高齢男性に多い病気です。50-55歳に比べて70歳以上では30倍も増えるというデータもあります。80 歳以上では、精密検査をすれば、3 人に 1 人くらいで前立腺がんが見つかるといわれています。しかし、高齢者の場合には、早期前立腺がんは寿命に影響を与えないことが多いので、高齢者では、あまり積極的に診断しなくても良い、という意見もあります。
4.前立腺がんの症状
前立腺がんの特徴として、初期(早期)には症状が出にくいことがあります。高齢男性の多くは、前立腺肥大症になっているので、尿が出にくかったり、頻尿(尿の回数が多い)だったりしますが、前立腺肥大症の症状なのか、前立腺がんの症状なのか全く区別がつかないのです。前立腺がんが進行して転移を起こした場合、背中や骨盤の骨への転移が多く、背中や腰の痛みが起こります。腰痛なども誰にでも起こる症状ですが、注意深く調べると前立腺がんの転移が原因であった、というようなこともあります。
5前立腺がんの可能性を知るために血液検査(PSA 検査)をしましょう
特に、早期前立腺がんは、特徴的な自覚症状がほとんどないため、ご自身で、積極的に前立腺がんを見つける努力をすることが大切です。しかし、安心してください。前立腺がんの可能性は血液検査(PSA という腫瘍マーカー)で知ることができます。市民検診などでも(市町村によってはオプションとして)測定可能です。PSA 4ng/mL 以上で癌の可能性が高くなります。4 -10ng/mL で40%程度、50ng/mL 以上では 80-90%で前立腺がんが見つかります。PSA は癌か非癌かの判定だけでなく、進行度も推測できます。PSA 50ng/mL 以上の場合には、すでに何らかの転移がある可能性が高いです。
6.PSA 以外の検査
泌尿器科を受診して、前立腺がんの検査を行う場合、PSA のほかに、直腸指診と超音波検査を行うことが多いです。直腸指診というのは、肛門から指を入れて前立腺を触診する検査です。前立腺がんは石のように固く振れるという特徴があります。超音波検査は、やはり肛門から器具を入れて前立腺を観察する検査ですが、少し痛いので、外来では行わない病院も多いかもしれません。
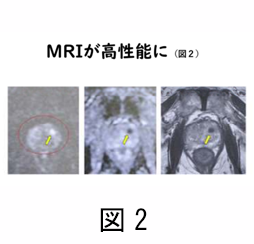
最近では、MRI で前立腺がんがわかる場合もあり、積極的に MRI を行う病院も増えてきています(図2)。ただし、MRI で何も映らないからといって、「前立腺がんがない」、とは言えないのがむつかしいところです。
7.前立腺がんの確定診断には前立腺生検
PSA や直腸指診、MRI だけでは、前立腺がんの確定診断はできません。組織検査(前立腺生検)が必要です。前立腺生検は、肛門から、あるいは肛門の近くの会陰部と言われる皮膚から、エコーで見ながら、前立腺に針を刺して前立腺組織を採取する検査です。簡単な麻酔をして行います。1 日程度の入院をする施設が多いと思います。採取した組織を顕微鏡で見てがんかどうか確定診断をします。
8.前立腺がんと診断されたら
前立腺生検で前立腺がんと診断されたら、転移が有るか無いか、全身を調べます。CT、骨シンチグラフィーを行うことが多いと思います。前立腺がんは、骨盤のリンパ節と骨に転移することが多いため、骨シンチグラフィーが重要な検査になります。転移の有り無しにより、次の治療法が変わりますので、全身を調べることが重要です。図3に前立腺がんの診断のための検査の流れをまとめています。
限局性前立腺がんの治療
大阪医科大学 泌尿器科学教室 小村和正
限局性前立腺がんとは、がん組織が前立腺にとどまっている段階、つまり転移のない比較的早期の段階のがんということです。近年の採血 PSA 検診の普及によって、限局性前立腺がんの状態で発見される患者様の数が急速に増えています。現在、日本人男性の 11 人に 1 人が前立腺がんに罹患するとされています。
このうち、限局性前立腺がんでは、病状の進行が緩やかであると予想される症例もあれば、できるだけ早く治療が必要な「顔つきのわるい」がんの症例もおられます。このため、診断時の診療情報にもとづいて、定期的な PSA 採血と組織検査で病状を監視していく「監視療法」から、外科的手術や放射線などで完治を目指す「根治療法」まで、さまざまな治療選択肢が存在します。
我々、泌尿器科医は組織生検により、前立腺がんと診断された患者様に、まずがん細胞が前立腺以外の組織(リンパ節や骨、肺、肝臓などの他臓器)に転移していないかを精査します。この検査でそれらの転移がみられない場合、つまり前立腺内にがんがとどまっている状態が、限局性前立腺がんの状態です。この限局性前立腺がんの治療をおこなうにあたり、治療方針決定に影響を及ぼすのが、採血での PSA 値、画像診断での前立腺内での進行度、組織生検の顕微鏡写真判定の 3 つになります。
これらの所見から、我々泌尿器科医はその患者様の前立腺がんの悪性度を 3 つのリスク分類に当てはめて、最適な治療方針を検討します。低リスクに分類される前立腺がんでは、監視療法(アクティブサーベイランスとも呼ばれます)が選択されることも増えています。これは、定期的な PSA採血と前立腺生検をおこなうことで前立腺がんの進行を監視し、がんの進行が見られる場合には、手術や放射線療法に移行する、というものです。低リスクに分類される限局性前立腺がんでは、監視療法でも、他の治療法と遜色のない、治療結果となる可能性が示唆されています。
それ以外の限局性前立腺がんでは、保険適応となるものでは、主に手術療法と放射線療法に大別されます。放射線療法は、組織内に線源を差し込む内照射と、体の外から放射線を照射する外照射に大別されます。2019 年 4 月からは重粒子線治療も保険適応となっています。手術療法では、本邦のおいては約 5 年前よりロボット支援下前立腺全摘除術がスタンダードとなりつつあります。こちらは、3 次元的に動くロボット鉗子を操ることにより、従来では操作の難しかった小骨盤内手術の治療成績が格段に向上しつつあります。
進行性前立腺がんの治療
大阪国際がんセンター 西村和郎
進行性前立腺がんは、がんが前立腺を越えて広がった状態を指しますが、その広がりの程度(進行度)に応じて、治療法は異なっています。また、前立腺がんはリンパ節と骨に広がり(転移し)やすい特徴があります。進行度が進むにつれて、1 前立腺周囲だけに広がっている段階、2 骨盤リンパ節まで広がっている段階、3 骨など離れた臓器まで広がっている段階という様に大きく 3 つの段階に分けることができます。
これら進行性前立腺がんに対する主な治療法は放射線療法とホルモン療法ですが、1 の段階で、前立腺周囲の限られた領域にのみ、がんが広がっている場合は手術を行うこともあります。
進行性前立腺がんに対する放射線療法は体外から照射することが一般的で、外来通院で行うことが可能です。通常、ホルモン療法を行ってから放射線療法を行います。進行度によって、照射部位は異なります。1 や 2 の段階では前立腺、精嚢あるいはその周囲、骨盤リンパ節に照射します。3 の段階では放射線療法は行わず、ホルモン療法のみ行うことが一般的でしたが、最近では、前立腺や一部の骨に照射することもあります。
放射線療法は、骨転移による痛みを抑える、あるいは脊髄麻痺を回避する効果があります。但し、体内に照射できる量や部位に限界がありますので、一人一人の患者さんの状態に応じて判断することが重要です。
皮下注射あるいは両側の精巣を摘出 (去勢術) することで、精巣由来の男性ホルモン(体内の約 95%)を抑えます。内服薬によって、副腎由来の男性ホルモン(約 5%)の作用も抑えます。ホルモン療法の期間は進行度によって異なります。1 の段階では、2 年程度行うことが多いですが、2 や 3 の段階では永続的に行うことが一般的です。
しかし、ホルモン療法には副作用があり(図 2 参照)、長期間ホルモン療法を続けていると、その効果がなくなってくることが問題です。この状態を去勢抵抗性前立腺がんと呼びます。去勢抵抗性前立腺がんになると、新たな内服薬 (新規ホルモン薬) や抗癌剤が必要になってきます。新規ホルモン薬には男性ホルモン合成阻害剤と男性ホルモン受容体阻害剤の 2 種類があり、同様の治療効果が期待できます。
抗がん剤治療は点滴による治療ですが、ホルモン療法(皮下注射または去勢術)と併用して行います。根治を目指す治療ではありませんが、長期生存を得られることもあります。倦怠感、脱毛、骨髄抑制、しびれなどの副作用はありますが、副作用をコントロールしながら、外来通院で行うことも可能です。
骨に転移している去勢抵抗性前立腺がんに対しては、ラジウム製剤が有効な場合があります。これは、注射したラジウム製剤が骨転移部位のカルシウムに置き換わって、取り込まれ、放射線を放出し、効果を発揮するためです。このように、進行性前立腺がんの治療は、各段階に応じて様々であり、多くの治療法が開発されてきました。たとえ転移を有する進行性前立腺がんであっても、これらの治療法を駆使し、長期生存を得られることが可能になってきました。従って、粘り強く、進行性前立腺がんと対峙していく姿勢も重要な要と考えております。